HOKUTO編集部
1年前
【人気連載】「がん診療の羅針盤」シリーズまとめ

本シリーズは、 4人の腫瘍内科医による共同企画です。 がん診療専門医でない方でも、 ちょっとしたヒントが得られるようなエッセンスをお届けします。 ぜひ臨床の参考としてください。
監修医師

がん患者さんとどう向き合うか
三浦裕司先生 (虎ノ門病院臨床腫瘍科 部長/遺伝診療センター センター長代行)
「残された治療が希望のすべて」 -選択肢を増やせば患者さんは幸せになれるのか?-
高野利実先生 (がん研究会有明病院院長補佐/乳腺内科部長)
病状の説明
「ステージ4」 をどう伝えるか
▼第1回
三浦裕司先生 (虎ノ門病院臨床腫瘍科 部長/遺伝診療センター センター長代行)
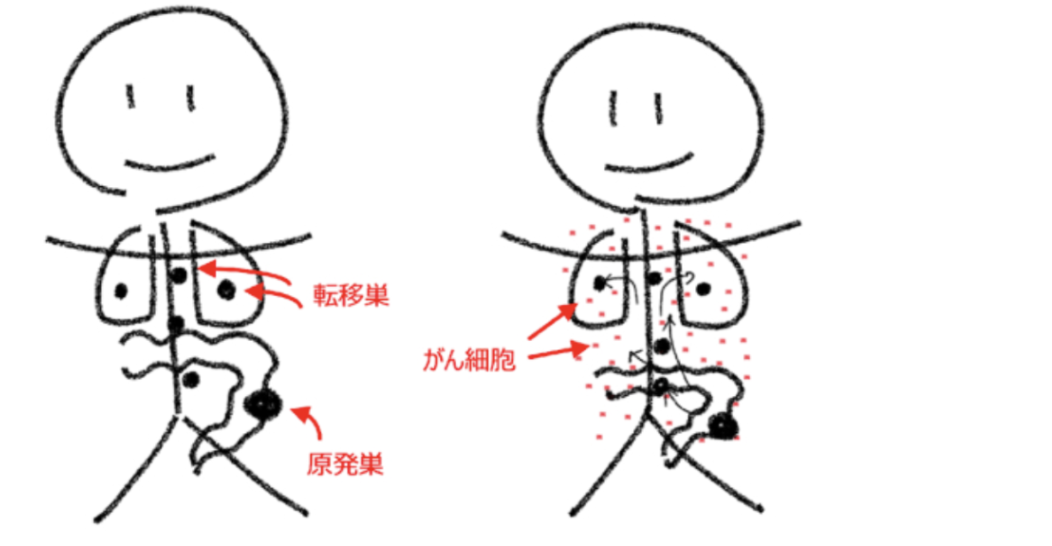
三浦裕司氏提供
ステージ4の治療では、 完治が難しく、 完治を目標とすることができないということも説明する必要があります。 そのためにも、 今の状態がどのような意味を持つのかを丁寧に説明することが重要です。
▼第2回
三浦裕司先生 (虎ノ門病院臨床腫瘍科 部長/遺伝診療センター センター長代行)
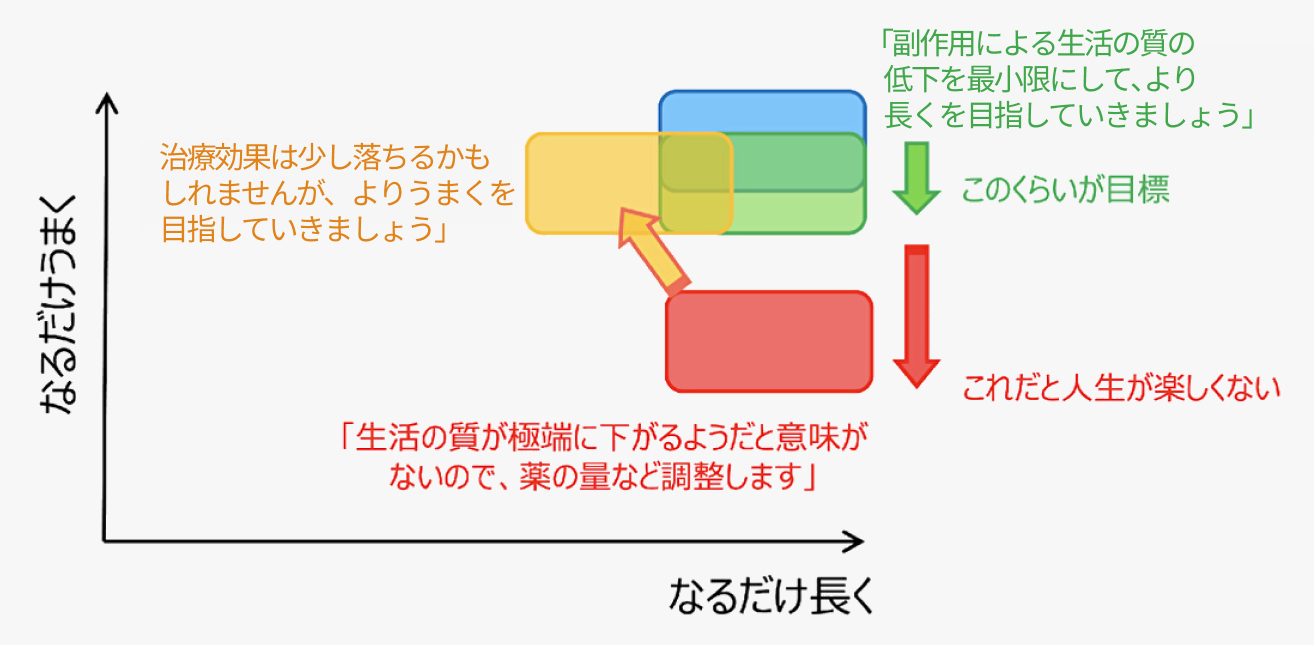
三浦裕司氏提供
治療においては「うまく長く付き合っていく」という目標を共有して、 一緒にそれを目指してやっていきましょう、 というメッセージを伝えることが大切です。
▼第3回
三浦裕司先生 (虎ノ門病院臨床腫瘍科 部長/遺伝診療センター センター長代行)
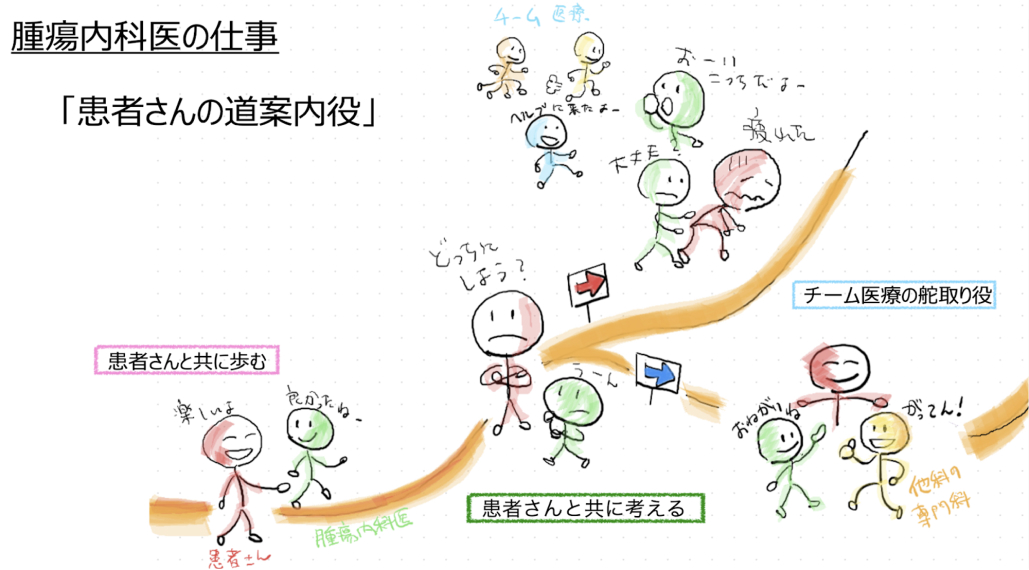
三浦裕司氏提供
医師は 「患者さんを出口の見えないトンネルに迷い込ませないこと」が大切です。
「予後」 をどう伝えるか
▼前編
山口雄先生 (虎の門病院臨床腫瘍科)
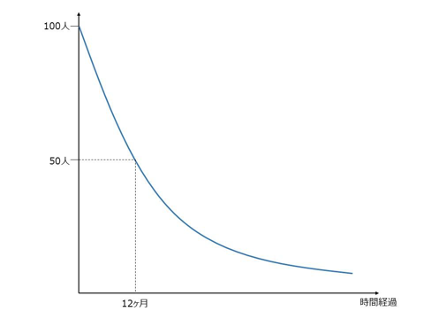
山口雄氏提供
予後の伝え方に関して、 確実に正解といえる方法はありませんが、 一つの方法として生存曲線を用いて患者さんに説明をする方法があります。
▼後編
山口雄先生 (虎の門病院臨床腫瘍科)
患者さんに伝えるBad newsの中でも、 予後告知は医師と患者双方に負担のかかる内容です。 医師は上手に伝えられるように技術を磨くとともに、 患者さんの人生を思いやる気持ちを忘れずにいたいものです。
治療方針の説明
抗がん剤治療
三浦裕司先生 (虎ノ門病院臨床腫瘍科 部長/遺伝診療センター センター長代行)
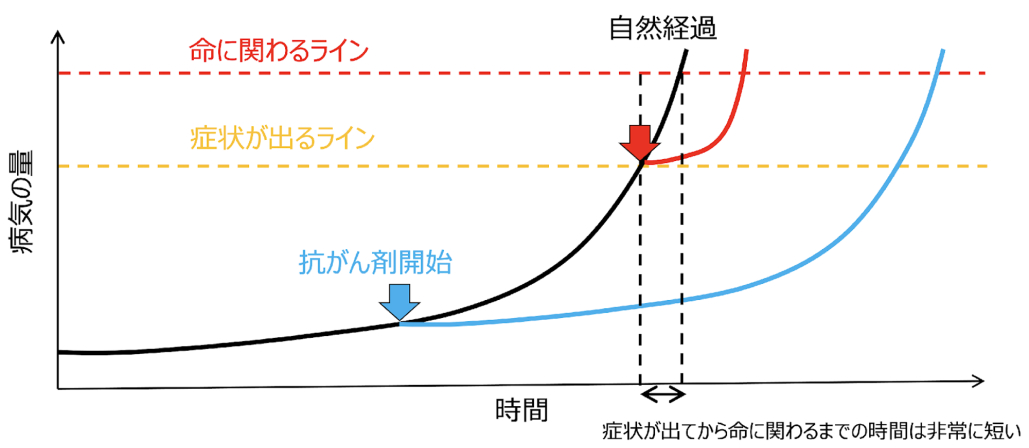
三浦裕司氏提供
抗がん剤治療のポイントは、 図の青い曲線のように、 ある程度早めの、 がんが勢いを増し始めるかどうか、 そして症状もなく抗がん剤治療に耐えるだけの元気な体力がある時期というのが最も適切な時期と考えられます。
▼前編
三浦裕司先生 (虎ノ門病院臨床腫瘍科 部長/遺伝診療センター センター長代行)
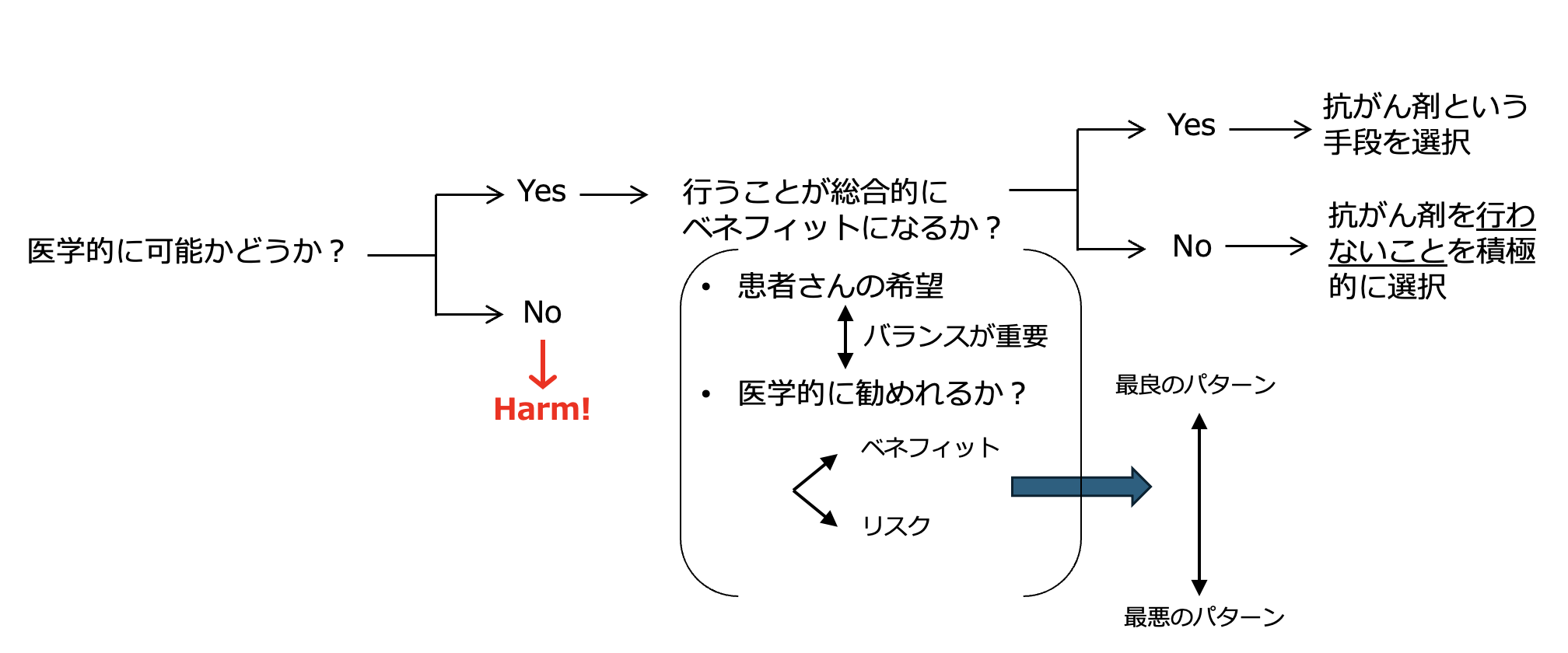
三浦裕司氏提供
医学的に抗がん薬の投与が可能か、 患者さんの利益につながるかという2つの因子を基に抗がん剤を使用できるかどうかを判断することが重要となります。
▼中編
三浦裕司先生 (虎ノ門病院臨床腫瘍科 部長/遺伝診療センター センター長代行)
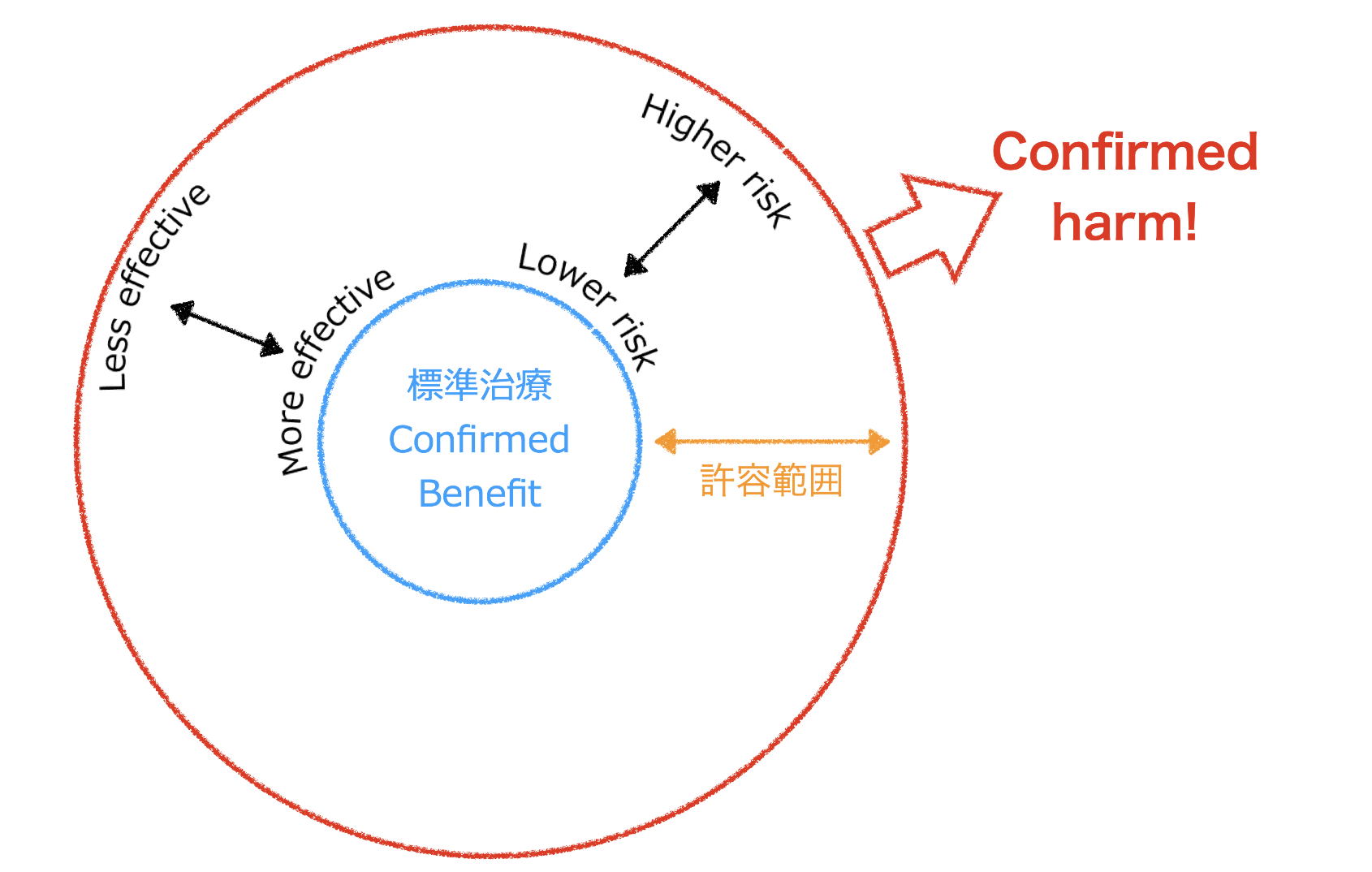
三浦裕司氏提供
標準治療をそのまま適用できる患者さんはそれほど多くありません。 標準治療のど真ん中からは外れているが、 その周囲に許容範囲の幅がある場合、 幅の 「程度 (どのくらい許容できるか) 」 と 「限界 (どこまで許容できるか) 」 を見定めることができるかが腫瘍内科医の腕の見せ所となります。
▼後編
三浦裕司先生 (虎ノ門病院臨床腫瘍科 部長/遺伝診療センター センター長代行)
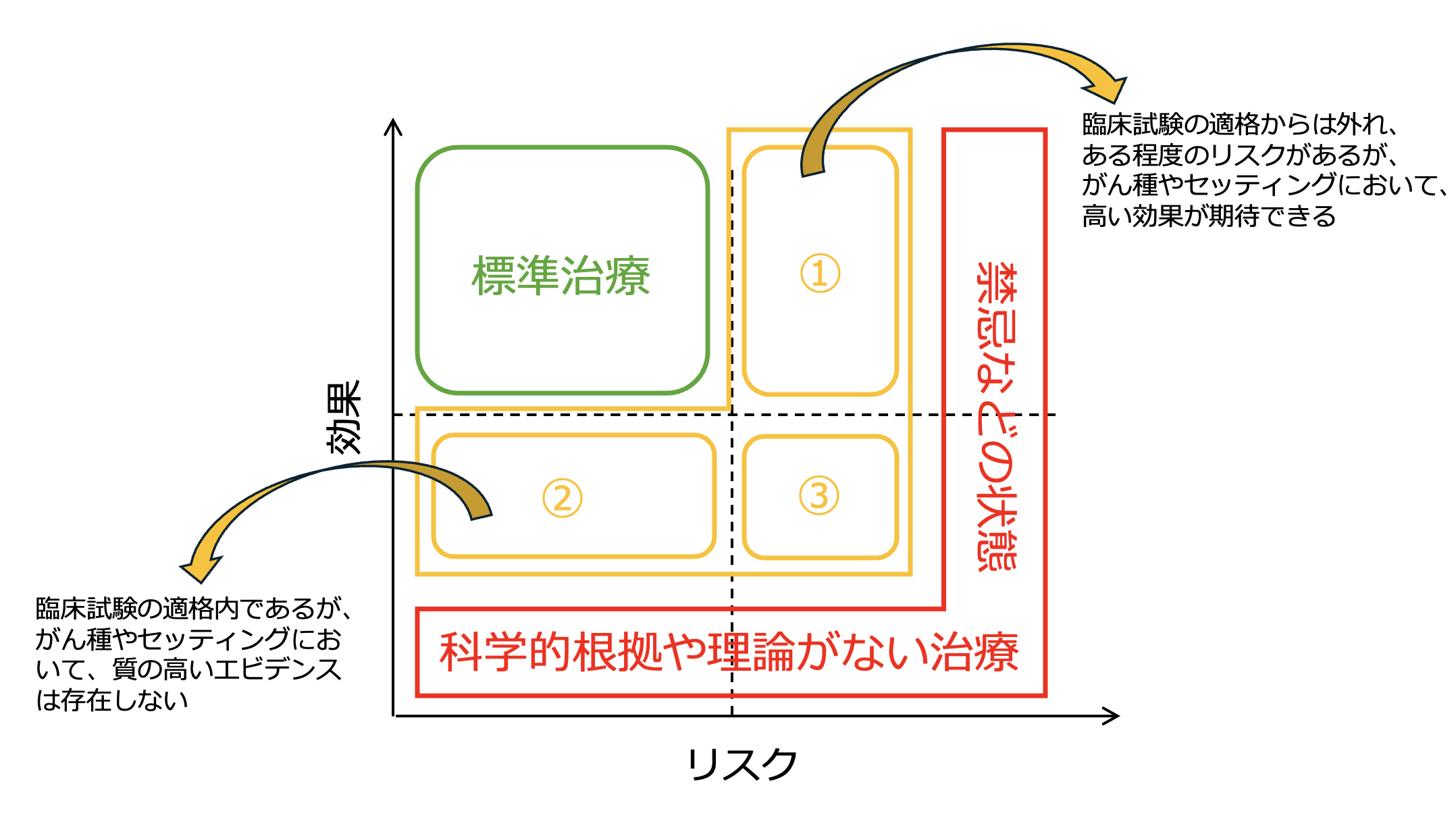
三浦裕司氏提供
標準治療と禁忌の間に位置する 「許容範囲」 の患者さんに対して、 いかに安全で効果的な治療を行うのかについては、 システマティックな腫瘍内科の“知識”と、 一人ひとりの患者さんを丁寧に診る“経験”の積み重ねが何よりも必要となります。
緩和ケア
山口雄先生 (虎の門病院臨床腫瘍科)

山口雄氏提供資料を基に編集部作成
治療を開始する前に、 緩和ケアに対する認識を患者さんと一致させておくことは重要です。
終末期のコミュニケーション
三浦裕司先生 (虎ノ門病院臨床腫瘍科 部長/遺伝診療センター センター長代行)
最期を迎える過程
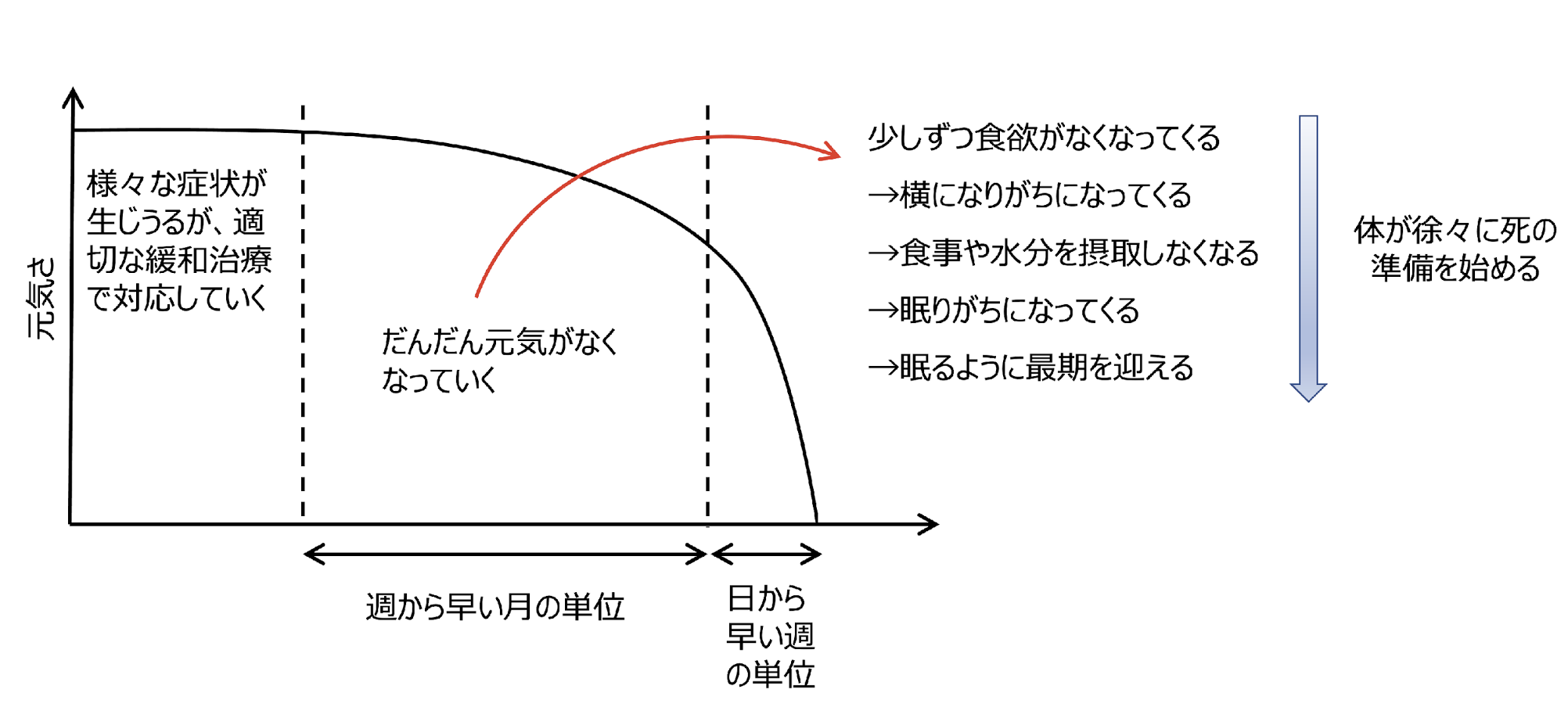
三浦裕司氏提供
腫瘍内科医は日常的に患者さんの“死”に接している職種であり、 知らず知らずのうちに死に対する感覚が麻痺しているのではないかと心配になることがよくあります。 一方で、 死の過程を経験・理解していることで、 患者さんの不安を解消する手助けになることもあります。
Do Not Attempt Resuscitationをどう伝えるか
木澤莉香先生 (がん研究会有明病院乳腺内科)
DNARの「言質をとる」ことも必要ではありますが、 コードステータスを話し合うことは「良い死の過程をともに考える」ことでもあり、 サインをもらう以前の話し合いが、 本来重要であることは間違いありません。 しかし、 この話し合いは医療者にも患者さんにも心理的負担が大きく、 なんとかDNARを「とらなきゃ」という感覚を持ってしまう点には注意が必要です。
がんと食事
山口雄先生 (虎の門病院臨床腫瘍科)
研究データがあまり豊富ではない領域ですが、 がんの発症を抑える食事やサプリメントの問題など、 わかってきていることもあります。 そのようなエビデンスを基に、 可能な範囲で患者さんの希望に寄り添った対応をすることが重要です。
..今後も、新規記事を随時公開予定です。 ご期待ください!
【人気連載】「がん診療の羅針盤」シリーズまとめ の全コンテンツは、医師会員限定でアプリからご利用いただけます*。
*一部のコンテンツは非医師会員もご利用いただけます
臨床支援アプリHOKUTOをダウンロードしてご覧ください。
今すぐ無料ダウンロード!
こちらの記事の監修医師
こちらの記事の監修医師
HOKUTO編集部
編集・作図:編集部、 監修:所属専門医師。各領域の第一線の専門医が複数在籍。最新トピックに関する独自記事を配信中。
HOKUTO編集部
編集・作図:編集部、 監修:所属専門医師。各領域の第一線の専門医が複数在籍。最新トピックに関する独自記事を配信中。
QRコードから
アプリを
ダウンロード!