本コンテンツは特定の治療法を推奨するものではありません. 個々の患者の病態や、 実際の薬剤情報やガイドラインを確認の上、 利用者の判断と責任でご利用ください.
ポイント
- 意識が完全に戻らなければ「失神」ではない
- 「一過性意識障害」と「失神」の違いを明確に
- 特に「心原性失神」のリスク評価が重要
- 初回心電図だけで心原性失神を否定しない
- フォローや入院なしに帰宅させない
病態・疫学
ERの3~5%、 入院患者の1~3%程度とされる¹⁻³⁾。 また、 生涯に一度でも失神を経験する人は、 人口の19~41%に達すると報告されている⁴⁾。
一過性意識障害の定義
秒〜分単位持続し、自然回復する意識障害
失神の他にも、てんかん、脳血管障害、 過換気症候群などの非失神疾患が含まれる.
失神の定義
全脳の血流低下による一過性意識障害
脳への血流が6~8秒途絶され、収縮期血圧が60mmHgまで低下すると意識消失に至る.
失神の分類
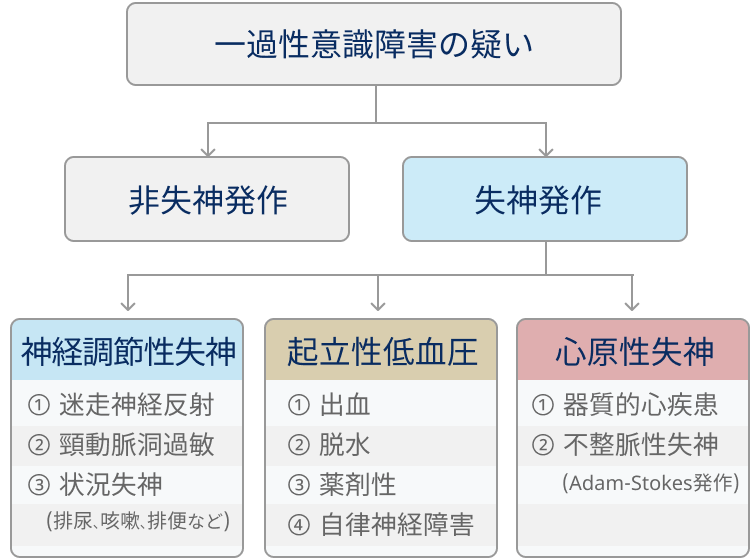
基本的には以下の3つに分類される
- 心原性失神
- 起立性低血圧失神
- 神経調節性失神
※中枢性失神は稀 (前兆頭痛や神経症状を伴う場合に考慮)
▼失神の予後
- 心原性失神 >>> 起立性低血圧失神 > 神経調節性失神の順で予後が高い。
- 神経調節性失神は予後良好なため緊急精査不要、ERでは特に「心原性失神」の診断とリスク層別化が重要である。
▼起立性低血圧と神経調節性失神の違い
- 起立性低血圧は、 起立後もしくは座位後2分以内に起こることがほとんど。 一方、 神経調節性失神は起立後もしくは座位後5分以上経過してから発症。
- いずれも自律神経が関与しているためオーバーラップしている点が多いが、 起立性低血圧は, 脱水,出血,薬剤,自律神経異常で起立後2分以内に症状出現。
- 神経調節性失神は, 自律神経異常で特定の状況(不安,排便,咳嗽など)で 症状出現、 起立と関連して起きにくいと考えておく。
診断アルゴリズム
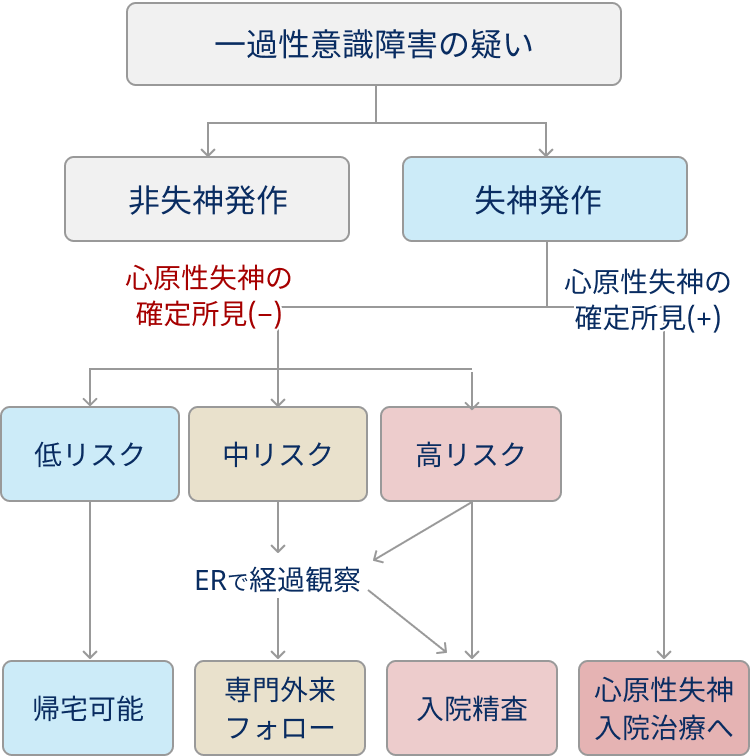
- 病歴•身体所見から失神発作か否か判断
- 心原性失神が確定すれば入院治療
- それ以外は、 心原性失神のリスク層別化
- 高リスク → 基本は入院精査
- 中リスク → 経過観察後に判断
- 低リスク → 帰宅可能
ポイント
- ABCの安定化と外傷精査は忘れない。
- ①危険な心電図所見、 ②心原性失神の高リスク因子 (病歴、既往歴、身体所見)を確認。
- いずれかに該当する場合、 救急外来での経過観察もしくは入院を考慮し、 循環器内科へコンサルト。
- 適切な経過観察時間に関して明確なものはないが、 ESCガイドラインでは、ERで最大6時間、 入院では最大24時間を推奨⁷⁾。
- 心原性失神のリスク因子がなく、 ③神経調節性失神の臨床的特徴に矛盾しなければ、 低リスクとして帰宅可能。
①危険な心電図所見⁷⁾
▼不整脈による失神と診断可能
- 虚血性心疾患が疑われる心電図
- Mobitz II型または3度房室ブロック
- 上室または心室頻拍
- 徐脈性心房細動(<40/分)
- 陰性変力作用のある薬剤を使用せずに洞性徐脈(<40/分)、 反復する洞房ブロックまたは洞停止(>3秒)
- 心停止をきたすPM、 ICD不全
- Brugada 症候群
- QT延長 (QTc>460msec) >>計算する
▼不整脈による失神を示唆
- WPW症候群
- Mobitz I型または1度房室ブロックで PR 延長(PR 間隔>0.3 秒)
- QT短縮 (QTc<340 msec) >>計算する
- 不整脈原性右室心筋症(ARVC)
- 無症候徐脈or徐脈性心房細動(40~50bpm)
- 心筋梗塞を示唆する波形(ST上昇、異常Q等)
- 発作性上室頻拍,心房細動
②心原性失神の高リスク因子⁷⁾
1.発症時の状況
- 新規発症の胸部不快、呼吸困難、腹痛、頭痛
- 労作時や仰臥位での失神
- 突然発症の動悸直後の失神
- 警告症状のない10秒以内の短い前失神※
- 原因不明の若年死の家族歴※
- 座位での失神※
※心電図異常や心疾患の既往を伴う場合
2.既往歴
- 重症な器質的心疾患 (心不全、低左心機能等)
- 冠動脈疾患 (陳旧性心筋梗塞等)
3.身体所見
- 原因不明の収縮期血圧<90mmHg
- 直腸診で血便や黒色便が疑われる場合
- 無症候性の持続性の徐脈(<40回/分)
- 未診断の収縮期雑音
③神経調節性失神の臨床的特徴⁷⁾
- 過去に同様のエピソード (特に40歳まで)
- 不快な光景、 音、 匂い、 痛みの後に発症
- 長時間の立位後に発症
- 食事中に発症
- 人混みや暑い場所で発症
- 顔面蒼白や冷汗、嘔気などの前駆症状
- 頭位変換や頸動脈洞の圧迫を伴う(腫瘍や髭剃りやタイトな襟)
- 心疾患がない
治療
- 心原性失神:経過観察、ペースメーカ挿入
- 起立性低血圧:補液、輸血を検討
- 神経調節性失神:誘引除去
失神を繰り返すようであれば、 ホルター心電図や埋め込み型ループレコーダー(implantable loop recorder : ILR)を検討
出典
1) Eur Heart J. 2001 Aug;22(15):1256-306.
2) JAMA. 1982 Sep 10;248(10):1185-9.
3) Keio J Med. 1994 Dec;43(4):185-91.
4) Circulation. 2017 Aug 1;136(5):e25-e59.
5) JACC. 1992 Mar 15;19(4):773-9.
6) NEJM. 2002 Sep 19;347(12):878-85.
7) Eur Heart J. 2018 Jun 1;39(21):1883-1948.
関連コンテンツ
🔢 OESILスコア
最終更新:2025年3月29日
監修医師:聖路加国際病院救急部 清水真人
失神/一過性意識障害
本コンテンツは特定の治療法を推奨するものではありません. 個々の患者の病態や、 実際の薬剤情報やガイドラインを確認の上、 利用者の判断と責任でご利用ください.
ポイント
- 意識が完全に戻らなければ「失神」ではない
- 「一過性意識障害」と「失神」の違いを明確に
- 特に「心原性失神」のリスク評価が重要
- 初回心電図だけで心原性失神を否定しない
- フォローや入院なしに帰宅させない
病態・疫学
ERの3~5%、 入院患者の1~3%程度とされる¹⁻³⁾。 また、 生涯に一度でも失神を経験する人は、 人口の19~41%に達すると報告されている⁴⁾。
一過性意識障害の定義
秒〜分単位持続し、自然回復する意識障害
失神の他にも、てんかん、脳血管障害、 過換気症候群などの非失神疾患が含まれる.
失神の定義
全脳の血流低下による一過性意識障害
脳への血流が6~8秒途絶され、収縮期血圧が60mmHgまで低下すると意識消失に至る.
失神の分類

基本的には以下の3つに分類される
- 心原性失神
- 起立性低血圧失神
- 神経調節性失神
※中枢性失神は稀 (前兆頭痛や神経症状を伴う場合に考慮)
▼失神の予後
- 心原性失神 >>> 起立性低血圧失神 > 神経調節性失神の順で予後が高い。
- 神経調節性失神は予後良好なため緊急精査不要、ERでは特に「心原性失神」の診断とリスク層別化が重要である。
▼起立性低血圧と神経調節性失神の違い
- 起立性低血圧は、 起立後もしくは座位後2分以内に起こることがほとんど。 一方、 神経調節性失神は起立後もしくは座位後5分以上経過してから発症。
- いずれも自律神経が関与しているためオーバーラップしている点が多いが、 起立性低血圧は, 脱水,出血,薬剤,自律神経異常で起立後2分以内に症状出現。
- 神経調節性失神は, 自律神経異常で特定の状況(不安,排便,咳嗽など)で 症状出現、 起立と関連して起きにくいと考えておく。
診断アルゴリズム

- 病歴•身体所見から失神発作か否か判断
- 心原性失神が確定すれば入院治療
- それ以外は、 心原性失神のリスク層別化
- 高リスク → 基本は入院精査
- 中リスク → 経過観察後に判断
- 低リスク → 帰宅可能
ポイント
- ABCの安定化と外傷精査は忘れない。
- ①危険な心電図所見、 ②心原性失神の高リスク因子 (病歴、既往歴、身体所見)を確認。
- いずれかに該当する場合、 救急外来での経過観察もしくは入院を考慮し、 循環器内科へコンサルト。
- 適切な経過観察時間に関して明確なものはないが、 ESCガイドラインでは、ERで最大6時間、 入院では最大24時間を推奨⁷⁾。
- 心原性失神のリスク因子がなく、 ③神経調節性失神の臨床的特徴に矛盾しなければ、 低リスクとして帰宅可能。
①危険な心電図所見⁷⁾
▼不整脈による失神と診断可能
- 虚血性心疾患が疑われる心電図
- Mobitz II型または3度房室ブロック
- 上室または心室頻拍
- 徐脈性心房細動(<40/分)
- 陰性変力作用のある薬剤を使用せずに洞性徐脈(<40/分)、 反復する洞房ブロックまたは洞停止(>3秒)
- 心停止をきたすPM、 ICD不全
- Brugada 症候群
- QT延長 (QTc>460msec) >>計算する
▼不整脈による失神を示唆
- WPW症候群
- Mobitz I型または1度房室ブロックで PR 延長(PR 間隔>0.3 秒)
- QT短縮 (QTc<340 msec) >>計算する
- 不整脈原性右室心筋症(ARVC)
- 無症候徐脈or徐脈性心房細動(40~50bpm)
- 心筋梗塞を示唆する波形(ST上昇、異常Q等)
- 発作性上室頻拍,心房細動
②心原性失神の高リスク因子⁷⁾
1.発症時の状況
- 新規発症の胸部不快、呼吸困難、腹痛、頭痛
- 労作時や仰臥位での失神
- 突然発症の動悸直後の失神
- 警告症状のない10秒以内の短い前失神※
- 原因不明の若年死の家族歴※
- 座位での失神※
※心電図異常や心疾患の既往を伴う場合
2.既往歴
- 重症な器質的心疾患 (心不全、低左心機能等)
- 冠動脈疾患 (陳旧性心筋梗塞等)
3.身体所見
- 原因不明の収縮期血圧<90mmHg
- 直腸診で血便や黒色便が疑われる場合
- 無症候性の持続性の徐脈(<40回/分)
- 未診断の収縮期雑音
③神経調節性失神の臨床的特徴⁷⁾
- 過去に同様のエピソード (特に40歳まで)
- 不快な光景、 音、 匂い、 痛みの後に発症
- 長時間の立位後に発症
- 食事中に発症
- 人混みや暑い場所で発症
- 顔面蒼白や冷汗、嘔気などの前駆症状
- 頭位変換や頸動脈洞の圧迫を伴う(腫瘍や髭剃りやタイトな襟)
- 心疾患がない
治療
- 心原性失神:経過観察、ペースメーカ挿入
- 起立性低血圧:補液、輸血を検討
- 神経調節性失神:誘引除去
失神を繰り返すようであれば、 ホルター心電図や埋め込み型ループレコーダー(implantable loop recorder : ILR)を検討
出典
1) Eur Heart J. 2001 Aug;22(15):1256-306.
2) JAMA. 1982 Sep 10;248(10):1185-9.
3) Keio J Med. 1994 Dec;43(4):185-91.
4) Circulation. 2017 Aug 1;136(5):e25-e59.
5) JACC. 1992 Mar 15;19(4):773-9.
6) NEJM. 2002 Sep 19;347(12):878-85.
7) Eur Heart J. 2018 Jun 1;39(21):1883-1948.
関連コンテンツ
🔢 OESILスコア
最終更新:2025年3月29日
監修医師:聖路加国際病院救急部 清水真人
編集・作図:編集部、 監修:所属専門医師。各領域の第一線の専門医が複数在籍。最新トピックに関する独自記事を配信中。
編集・作図:編集部、 監修:所属専門医師。各領域の第一線の専門医が複数在籍。最新トピックに関する独自記事を配信中。
・編集・作図:編集部、 監修:所属専門医師
・各領域の第一線の専門医が複数在籍
・最新トピックに関する独自記事を配信中
編集・作図:編集部、 監修:所属専門医師。各領域の第一線の専門医が複数在籍。最新トピックに関する独自記事を配信中。
当直や救急外来ですぐに役立つコンテンツを無料掲載!
監修は、SNSを用いた医学情報共有や医学教育を専門とする、聖路加国際病院救急部の清水真人先生。デジタルデバイスで読みやすいHOKUTOオリジナルの図表をご用意いたしました!